患者,女,35岁,患者自诉13年前因哺乳导致右侧乳头部皮肤破裂,半年前发现右侧乳头原皮肤破裂处约米粒大小的硬结,伴乳头血性溢液及脓性分泌物,近半月,肿块增大至蚕豆大小。患者到当地医院门诊行乳头肿物切除术,术后病理未行免疫组化检测,HE考虑为乳头腺癌,建议到上级医院会诊。
大体检查:
灰褐色皮肤组织一块,皮肤面积大小约2cmx1.5cm,切开皮下见一灰白灰红色实性肿块,大小约1.5cmx1cmx1cm。
镜下形态:
乳头皮肤鳞状上皮下方可见密集的腺管增生及导管上皮增生,局部可见乳头状增生,部分导管上皮呈旺炽性增生,填塞管腔形成实性巢状结构,周围可见肌上皮细胞,间质淋巴细胞、浆细胞浸润,伴有大小不一的角囊肿。肿瘤细胞胞浆嗜酸性,细胞核圆形、卵圆形,未见明显核分裂象、未见肿瘤性坏死。
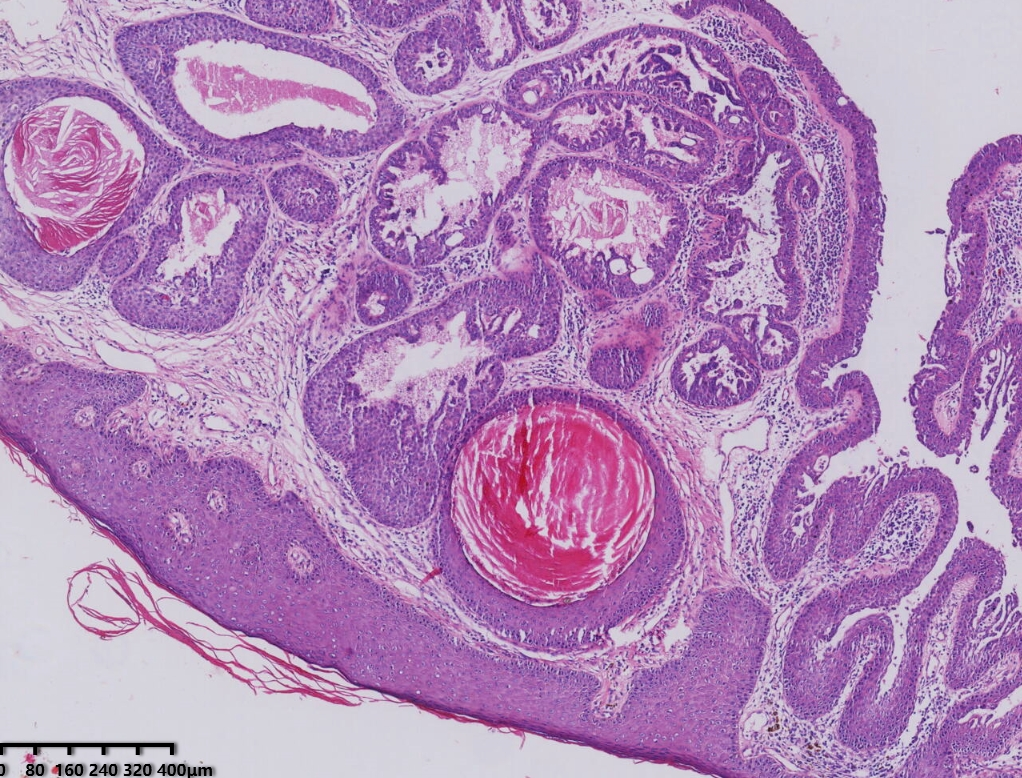
低倍镜,肿瘤位于表皮下,密集的腺管增生及导管上皮增生,可见角质囊肿,间质炎性细胞浸润。
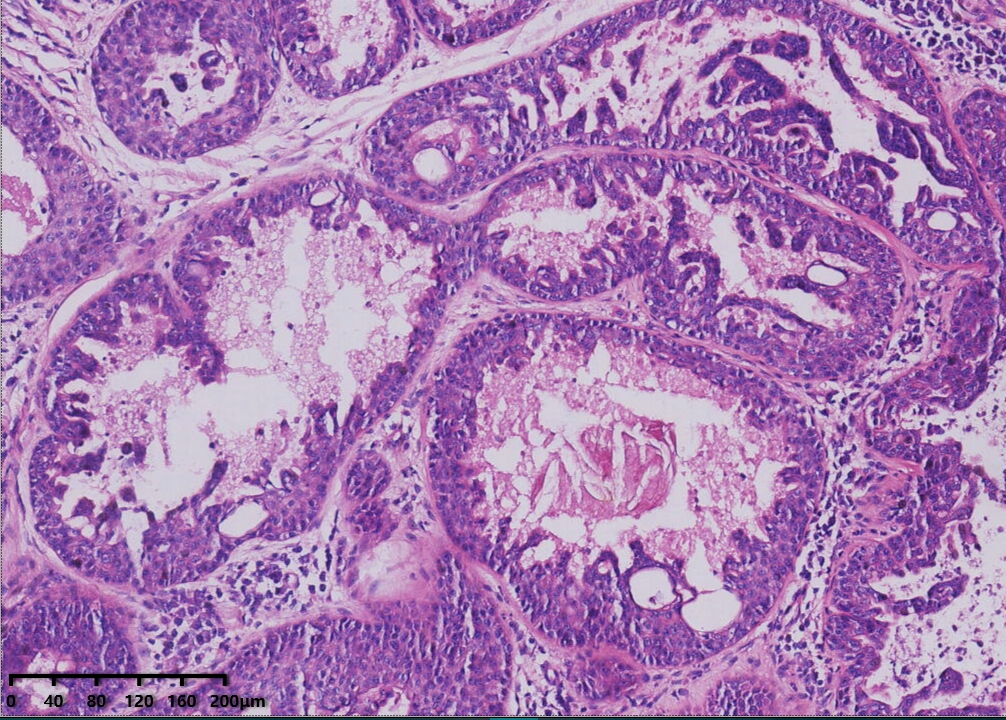
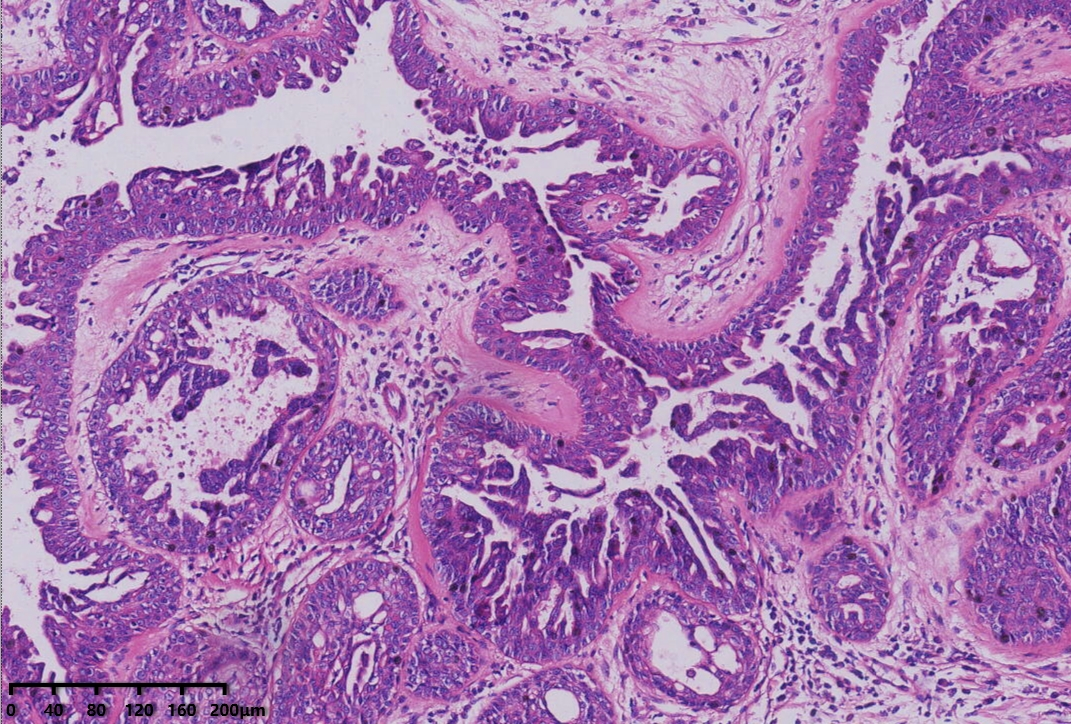
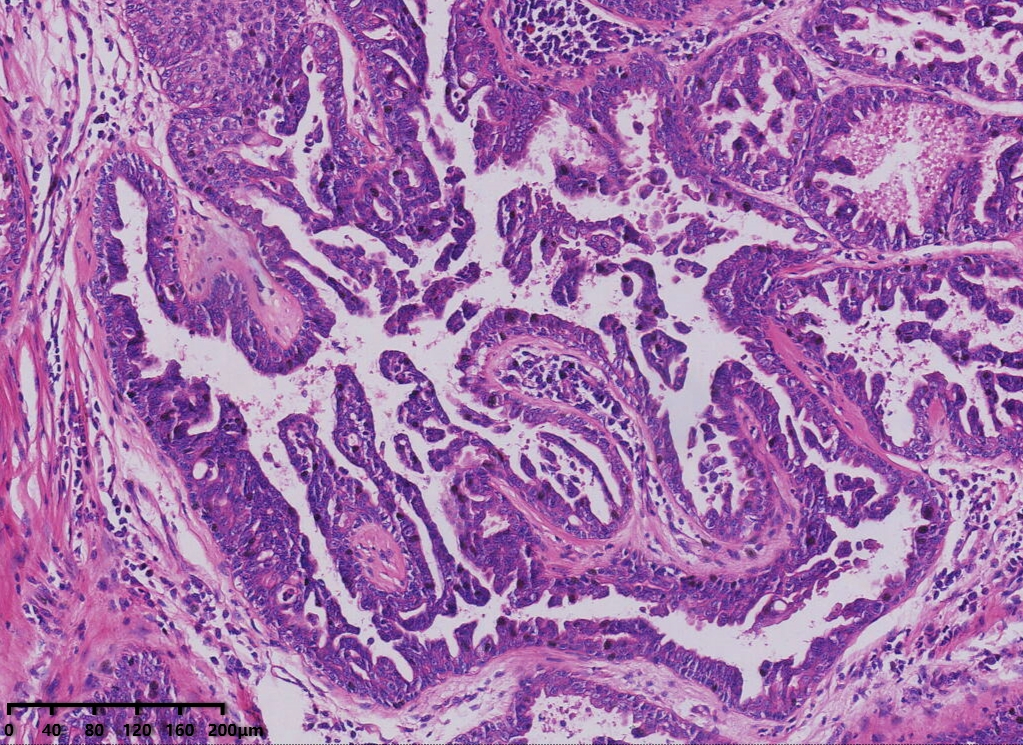
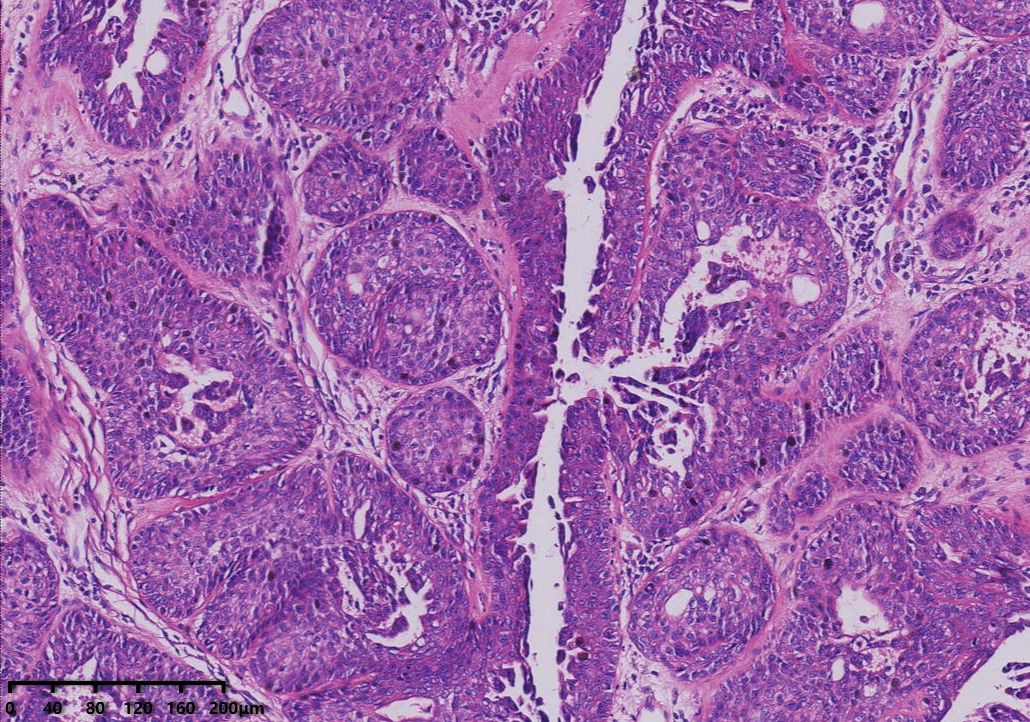
中倍镜,腺管及导管上皮增生,可见乳头状增生,部分导管上皮呈旺炽性增生,填塞管腔成实性巢状。
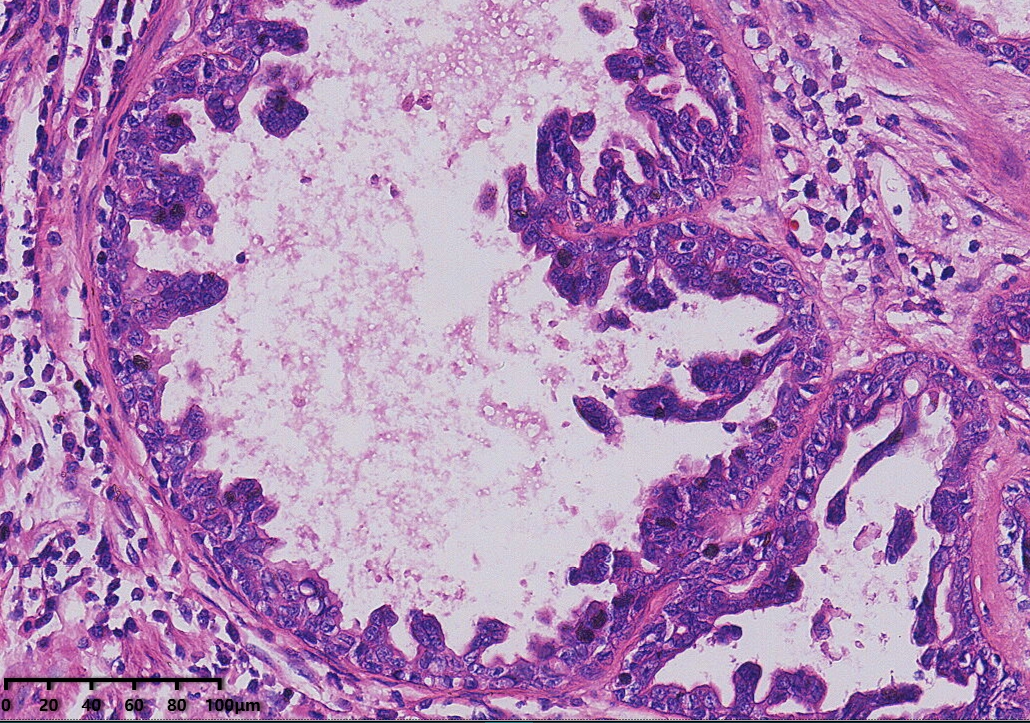
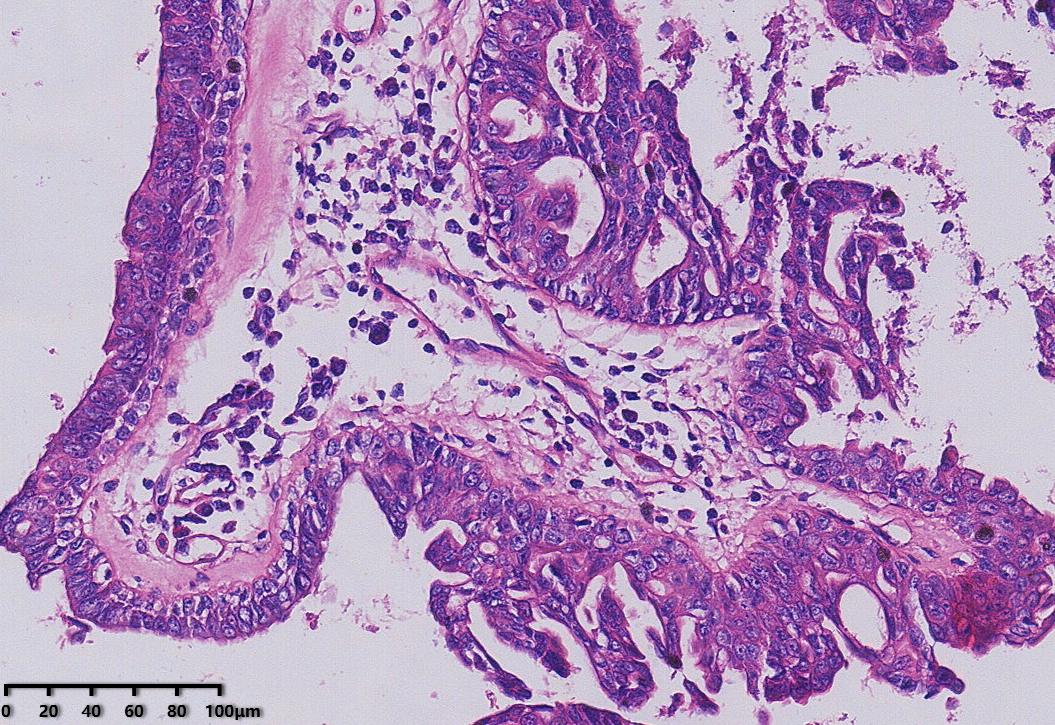
高倍镜,肿瘤细胞圆形、卵圆形,具有嗜酸性胞质,外围可见肌上皮细胞,未见典型核分裂象。
免疫组化结果:
CK7腺上皮(+)、CK5/6腺上皮(+)、P63肌上皮(+)、SMMHC肌上皮(+)、HER2(1+,阴性)、P53野生型表达;ER、PR少数阳性,Ki-67阳性指数5%。
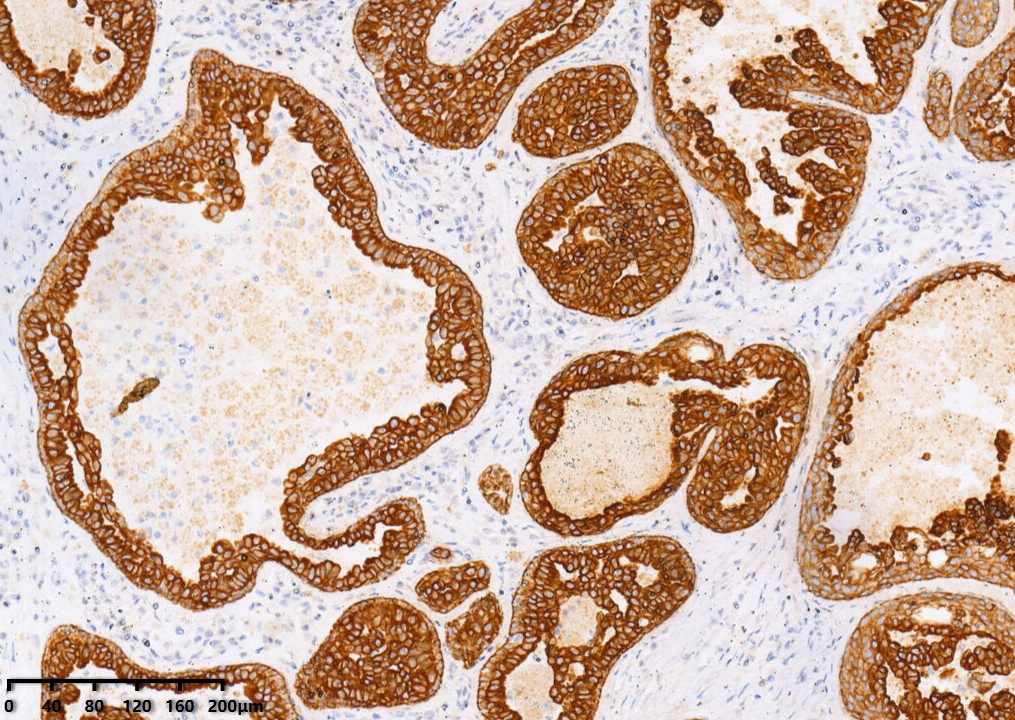
CK7增生的腺上皮阳性
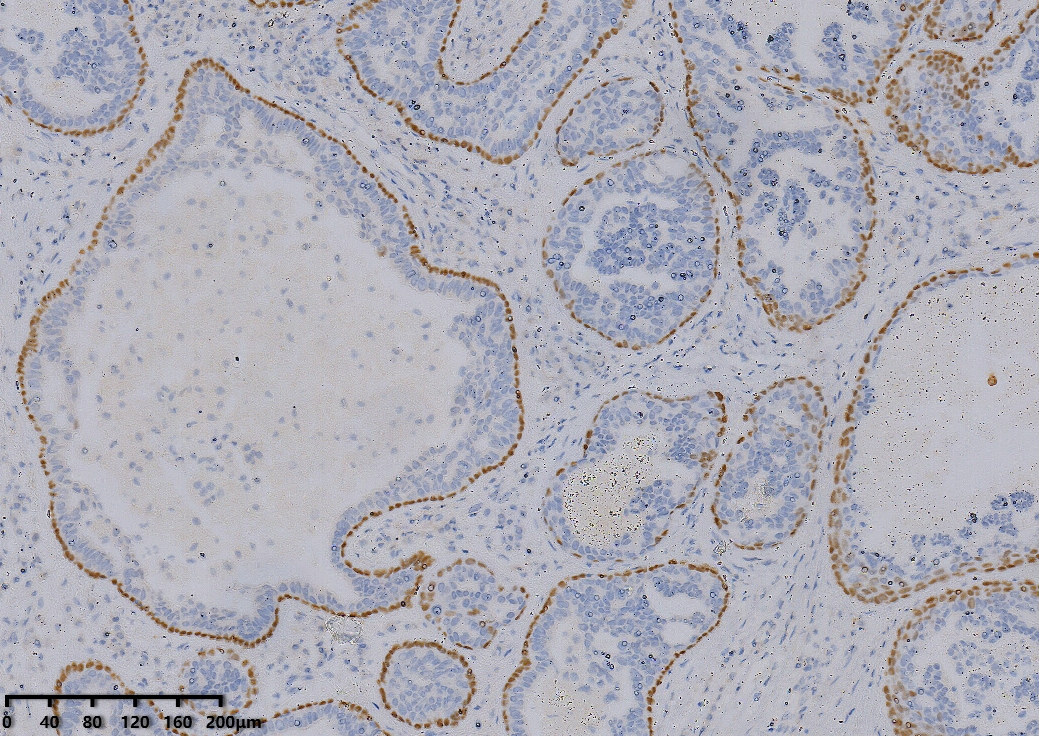
P63肌上皮阳性。
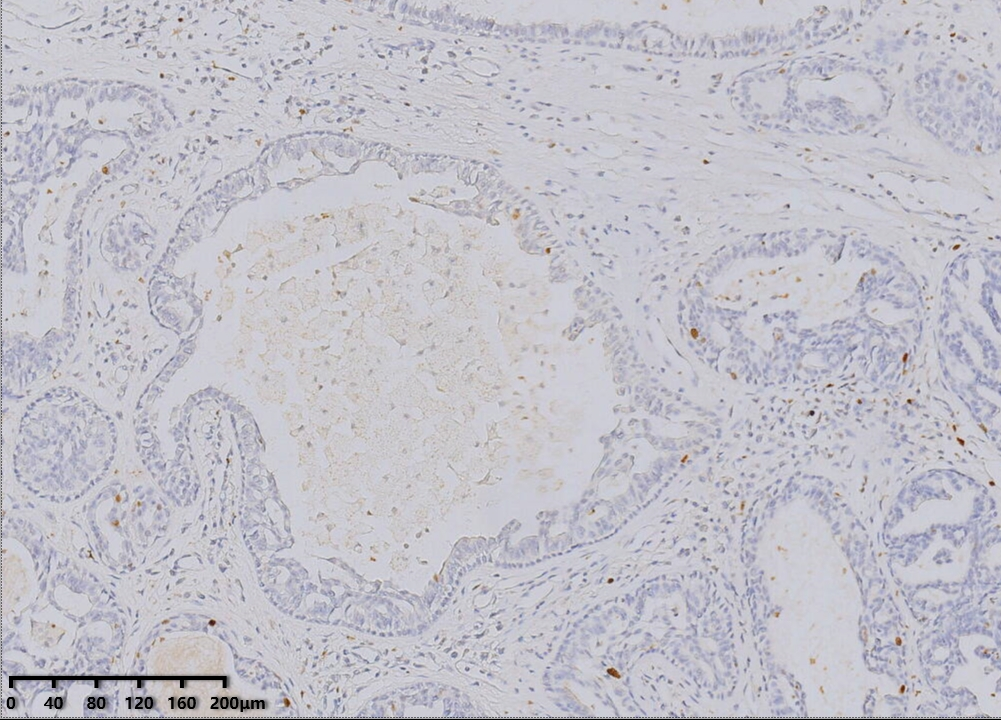
Ki67 阳性指数5%。
病理诊断:
(右侧乳头)乳头部腺瘤。
讨论:
定义:一种局限于集合管内或者其周围的良性上皮增生性肿瘤,以形成导管样结构或乳头状结构为特征。乳头部腺瘤可能起源于乳腺的集合管及周围的小导管,通常位于乳头的浅表部位,常与表皮连续,呈局限性生长,通常不会浸润深部乳腺组织。
ICD-O编码:8506/0
临床特征:
乳头部腺瘤是一种少见的乳腺良性肿瘤,发病率不足乳腺良性肿瘤的1%。常见于中年女性,30-50岁,男性罕见发病,文献报道最小的病例为2岁男性幼儿。乳头部腺瘤几乎只见于单侧乳腺,累及双侧者未见报道。肿瘤位置表浅,位于乳晕下方,体积一般小,很少超过1.5cm。临床主要表现为乳头溢液、溢血、糜烂、皮肤破溃、结痂或出现红色斑片状的湿疹样外观,乳头下方可触及界限清楚的质硬肿物,临床容易误诊为Paget's病。
影像学特征:
超声提示乳头内或乳头下方可见界清的圆形或椭圆形低回声结节,结节周围一般无明显包膜。
病理学特征:
1.大体特点:
肿瘤为圆形或类圆形境界清楚的肿块,无明显包膜,切面灰白色,实性,有时可见点状黄色区域。
2.镜下表现:
乳腺乳头部腺瘤组织学复杂多变,生长方式多样,可成腺管状,乳头状,旺炽性增生成筛状结构,实性巢状结构,实性结构区域细胞拥挤、界限不清、相互重叠,可以呈流水样排列,与乳腺导管上皮普通型增生相似。角质囊肿、大汗腺化生以及鳞状细胞化生是常见伴随现象,肿瘤同时具有腺上皮和肌上皮双层结构,这是诊断的关键点。
根据组织学特点分为三型:(1)腺病型:主要表现为腺管的增生及胶原纤维增生,纤维化明显,呈硬化性腺病改变,常伴有间质黏液变及囊性变;(2)上皮增生型:腺管旺炽性增生成筛状、实性巢状及乳头状,有时实性巢状结构内可伴有坏死,部分细胞可出现轻度非典型增生,常伴有鳞状上皮化生及角质囊肿形成,间质炎性细胞浸润明显;(3)硬化假浸润型:间质纤维化硬化程度大于腺管增生,导致腺管受增生的纤维简直挤压,变形成小梁状或条索状,类似浸润性乳腺癌。
3.免疫表型:
腺上皮细胞不同程度的表达ER、PR,CK7、CK5/6;肌上皮表达p63、SMA、SMMHC、Calponin、CD10,HER2为阴性表达,无扩增。肿瘤细胞增殖指数低,Ki67一般小于5%。
分子遗传学
通常具有PIK3CA、RAS、BRAF基因突变,其中以PIK3CA突变最为常见。
治疗及预后:
乳腺乳头部腺瘤是乳腺良性肿瘤,预后好,局部手术切除,并保证切缘干净,切除后几乎不复发。乳腺乳头部腺瘤罕见恶变,可伴发导管的原位癌变(导管原位癌/小叶原位癌)和浸润性癌,此时治疗及预后需要根据癌变的成分进行综合评估。
鉴别诊断:
1. 导管原位癌(DCIS):乳头部腺瘤,上皮增生型腺管上皮增生显著,呈实性巢状或筛状结构,有时中央可以伴有坏死,此时要和DCIS鉴别,可采用乳腺DCIS和普通型增生的鉴别标准。乳腺DCIS一般位置较深,而乳头部腺瘤位置表浅,一般紧邻乳头表皮;乳腺DCIS细胞学形态单一,分布均匀,具有极性;排列呈筛孔、凿孔状、微乳头状、拱形桥等,当出现坏死,往往为高级别DCIS,此时细胞异型性显著。而乳头部腺瘤的实性结构,常呈导管上皮增生的流水状排列,细胞无单一的形态学,即使出现坏死,其坏死周围细胞也无明显异型性。
2. 浸润性乳腺癌:浸润性乳腺癌一般位于乳腺实质内,很少发生于乳头乳晕,肿瘤浸润性生长,细胞异型性明显。乳头部腺瘤,硬化假浸润型,间质纤维化显著,此时增生的腺管被纤维间质挤压变形,压缩呈小管状、条索状,且位于纤维间质内,HE易造成浸润假象,尤其是在术中冰冻内缺乏对肌上皮细胞的判断,最易误诊。免疫组化表达肌上皮标志物p63、SMA、SMMHC、Calponin、CD10可以辅助鉴别。
3. 导管内乳头状瘤:二者起源不同,导管内乳头状瘤发生于乳腺实质的大导管,上皮具有复杂的分枝状乳头状,乳头中央为明显的纤维血管轴心。乳腺乳头部腺瘤位置表浅,起源于乳头部导管,常累及输乳管及表面皮肤,乳头结构为简单的乳头或无纤维血管轴心的假乳头。
4. 乳头Paget'st病:临床表现为乳头部皮肤糜烂、溃疡、结痂或湿疹样红斑,有时临床可触及皮下肿物。镜下肿瘤细胞(Paget细胞)位于表皮内,呈单个或簇状分布,有时可累及皮肤附属器,肿瘤细胞胞质丰富、淡染或透亮,细胞核大、不规则,具有明显的核仁,常于乳腺实质内找到导管原位癌或浸润性癌。免疫组化Paget细胞表达CK7、CEA、CAM5.2、GCDFP-15等。
5. 乳头汗管瘤样肿瘤:肿瘤具有腺样结构和鳞状细胞巢结构,腺管排列杂乱,成角、泪滴状或逗点状,细胞温和,无细胞异型性。免疫组化ER、PR阴性,ki67增值指数极低。
6. 小管癌:小管癌罕见出现在乳头部,影像学肿物位于乳腺实质内,呈现不规则形,伴有毛刺状边缘;肿瘤由大小不一的管状结构组成,小管结构分化良好,管腔开放,呈圆形、成角或者泪滴状,小管之间是增生的纤维间质,可向周围脂肪组织浸润性生长。小管结构外缺乏肌上皮细胞,免疫组化p63、SMA、SMMHC、Calponin、CD10阴性,显示肌上皮缺失。
总结:乳腺乳头部腺瘤的诊断,需要根据临床表现,组织学特征,免疫表型综合诊断。肿瘤发生的部位很重要,位于乳头、乳晕部位的肿瘤要考虑到乳头部腺瘤。尤其是术中冰冻的诊断,需要谨慎,以防过诊为恶性肿瘤,肌上皮的存在是诊断的关键点,免疫组织化学可以帮助明确诊断。
参考文献:
[1] Weigelt MA, Sciallis AP, McIntire PJ, et al. Nipple Adenoma: Clinicopathologic Characterization of 50 Cases. Am J Surg Pathol. 2023;47(8):926-932.
[2] Rodriguez PP, Crabtree M, Venegas R, et al. Nipple Adenoma: A Benign Disease With a Suspicious Presentation. Am Surg. 2023;89(12):6243-6245.
[3] Fujisawa K, Kato M, Kono T, et al. Nipple adenoma in a 2-year-old boy. Pediatr Dermatol. 2018;35(3):e184-e185.
[4] 安然, 马紫瑜, 朱红艳,等. 乳腺乳头部腺瘤恶变2例[J]. 诊断病理学杂志, 2022, 29 (12): 1160-1162+1168.




 苏公网安备 32011402011742
苏公网安备 32011402011742